Pacemakerele - stimulatoarele cardiace
Autor: Oltean Alina
Stimulatorul cardiac sau pacemakerul este un dispozitiv care eliberează stimuli electrici emişi de o baterie, care se transmit la inimă prin intermediul unor sonde, aflate în contact cu endocardul sau epicardul. Eliberarea impulsurilor se realizează cu o frecvenţă programabilă, sondele funcţionând bidirecţional, permiţând şi detectarea activităţii electrice cardiace intrinseci.
Termenul de „pacemaker” se referă, în general, la pacemakerul artificial implantat pentru a stimula inima în diferite afecţiuni, şi nu trebuie confundat cu pacemakerul natural al cordului (nodul sinusal).
Majoritatea sondelor de cardiostimulare sunt inserate transvenos. Există două tipuri de sonde:
(1) unipolare cu un singur electrod plasat la nivelul vârfului sondei, stimularea realizându-se între electrodul din vârful sondei şi cutia metalică a bateriei,
(2) bipolare, cu doi electrozi la nivelul sondei de stimulare (vârful sondei este de obicei catodul, stimularea catodică fiind superioară celei anodice), cardiostimularea realizându-se în acest caz, fie între cei doi electrozi, fie între electrodul din vârf şi baterie.
Bateria stimulatorului (sursa de energie sau generatorul de puls) la momentul actual, este o baterie litiu-iod cu energie de înaltă densitate şi o durată de viaţă lungă, care permite anticiparea epuizării complete a bateriei. Carcasa bateriei este confecţionată din materiale care rar determină rejet prin activarea sistemului imun al organismului (titan).
Circuitele pot fi sigilate ermetic pentru a preveni pătrundelea lichidelor corporale.
Terapia prin cardiostimulare a devenit în ultimii ani, terapia de elecţie în tratamentul bradiaritmiilor, prevenind astfel moartea subită cardiacă. Scopul principal al pacemakerelor este menţinerea unei frecvenţe cardiace adecvate atunci când pacemakerul natural al cordului este insuficient sau când există o tulburare de-a lungul sistemului electric de conducere al inimii. Electrostimularea de lungă durată sub forma implantului de stimulator cardiac are rol de a restabili o hemodinamică normală sau cât mai aproape de normal, atât în repaus cât şi la efort, îmbunătăţind astfel semnificativ modul de viaţă al pacienţilor cu ritmuri bradicardice, comparativ cu terapia medicamentoasă şi prelungind durata de viaţă a acestora.
Indicaţiile potenţiale ale implantării de stimulator cardiac, evaluate de către American College of Cardiology (ACC) şi American Heart Association (AHA) au fost împărţite în trei clase, cuprinzând indicaţii de clasa I, care includ grupul de bradiaritmii care sunt recomandate de experţi, eficacitatea pacemakerelor fiind documentată prin multiple trialuri randomizate sau meta-analize (ex: boala nodului sinusal, blocul atrio-ventricular grad II, blocul atrio-ventricular grad III, blocul trifascicular), până la indicaţiile de clasa III sau contraindicaţiile implantării de stimulator cardiac (ex: blocul atrio-ventricular grad I asimptomatic).
Există situaţii în care terapia de implantare de pacemaker este utilă şi în cazul tahiaritmiilor, fiind folosită fie în scop preventiv la pacienţii cu sindrom de QT lung congenital la care stimularea cardiacă previne bradicardia, pauzele sinusale si omogenizează repolarizarea, prevenind astfel apariţia tahiaritmiilor ventriculare, fie în scop terapeutic, de întrerupere a unor episoade de tahiaritmii prin mecanism de reintrare.
La ora actuală, stimulatoarele cardiace pot funcţiona prin multiple mecanisme: a demande sincronizat cu activitatea atrială intrinsecă, secvenţial sau multiprogramabil.
Anual, se implantează în lume peste 400,000 de pacemakere, numărul purtătorilor de pacemakere în SUA fiind peste 500000. Implantarea pacemakerelor a devenit destul de comună chiar şi în ţările în curs de dezvoltare.
Primul stimulator cardiac a fost implantat pentru prevenţia crizelor Adam-Stokes, în Suedia, în anul 1958. Pe atunci, pacemakerele puteau doar să stimuleze inima şi nu aveau capacitatea de a răspunde ritmului cardiac intrinsec al pacientului. Dezvoltarea tehnică a determinat apariţia unor cardiostimulatoare din ce în ce mai performante, care adaptează funcţia cardiacă la necesităţile organismului. Pacemakerele moderne au multipli parametri de programare care permit cardiologului să selecteze modul de stimulare optim pentru fiecare pacient în parte. Selectarea modului de stimulare trebuie să se axeze pe nevoile imediate ale pacientului şi pe beneficiile pe termen lung. În acest scop, cardiologul trebuie să ia în considerare nivelul de activitate al pacientului, patologiile asociate, dacă este necesar sincronismul atrio-ventricular sau dacă este necesar suportul cronotropic (adaptarea frecvenţei cardiace).
SURSE: 5 (pg. 898) ; 12 (pg. 25) ; 16 (pg. 1079)
Anatomia sistemului de conducere
Cititi aici despre conducerea impulsului electric la nivelul tesutului cardiac: Nodul sinusal (NS), Nodul atrio-ventricular (NAV) , Sistemul His-Purkinje.
Principii de electrofiziologie cardiacă
Cititi aici despre depolarizarea cardiaca, repolarizare, perioada de repaus si secvenţa de activare cardiacă.
Cardiostimularea temporară
Cardiostimularea temporară este indicată atunci când o aritmie este tranzitorie. Poate fi realizată transvenos, transesofagian, transcutanat şi epicardic. Stimularea transvenoasă se realizează prin abordul venei jugulare, subclaviculare sau femurale şi este, de obicei, de tipul VOO, VVI sau VDD, deşi este posibilă şi stimularea secvenţială (atrio-ventriculară). Stimularea transesofagiană realizează stimularea atrială prin intermediul unui electrod implantat în esofag. Stimularea transcutanată este utilizată în tratamentul de urgenţă al asistoliei sau al bradicardiilor sinusale severe, atunci când implantarea unui pacemaker intravenos este dificilă sau contraindicată. De asemenea, poate determina dureri severe, determinate de stimularea muşchilor scheletici. Stimularea epicardică se relizează intraoperator, în cursul intervenţiilor pe cord deschis.
Indicaţiile cardiostimulării temporare sunt:
- infarct miocardic acut (IMA) asociat cu: asistolă, bradicardie sinusală care nu răspunde la medicamente, BAV complet, BAV gradul II în IMA anterior sau BAV gradul II care nu răspunde la atropina în IMA inferior (în general, tulburările de conducere şi automatism survenite în urma unui IMA, sunt tranzitorii)
- diferite intervenţii de chirurgie cardiacă: protezare valvulară aortică, chirurgia valvei tricuspide, chirurgia transpoziţiei corectate de vase mari, chirurgia canalului atrio-ventricular comun sau a defectului septal atrial tip ostium primum),
- bradicardie severă în surpradozaj medicamentos, hiperpotasemie, miocardite,
- bradicardie severă în timpul cateterismului cardiac sau al anesteziei generale,
- suprimarea unor aritmii refractare (flutter atrial, tahicardie joncţională, tahicardie prin reintrare atrio-ventriculară),
- înainte de implantarea unui pacemaker permanent la un pacient cu ritm instabil.
SURSE: 5 (pg. 901, 907) ; 4 (pg. 705),
Cardiostimularea permanenta - indicaţii pacemaker permanent
Stimulatorul implantabil cardiac are ca şi indicaţie generală, bradicardiile simptomatice sau bradicardiile cu risc vital. ACC şi AHA au stabilit un sistem de clasificare a indicaţiilor implantării de pacemakere permanente. Există 3 clase de indicaţie: clasa I-indicaţie certă, clasa II-indicaţie discutabilă (IIa-majoritatea opiniilor/dovezilor sunt în favoarea eficacităţii, IIb-eficacitatea e mai puţin bine susţinută de opinii/dovezi) şi clasa III-fără indicaţie (contraindicaţie).
Blocurile atrio-ventriculare
Indicaţiile pentru implantarea de stimulator cardiac sunt pentru BAV cronice dobândite, fără cauze potenţial reversibile. BAV a fost prima indicaţie de stimulare, fiind şi în ziua de azi unul dintre cele mai frecvente motive de implantare de pacemaker. Indicaţiile de stimulare sunt destul de clare în privinţa blocurilor atrio-ventriculare gradul III şi gradul II Mobitz 2. În schimb, în BAV gradul II Mobitz 1, indicaţiile sunt destul de controversate, excepţie făcând situaţia în care întârzierea conducerii se află la nivel infrahisian, sau în cazul prezenţei simptomelor. Există unii autori care consideră că stimularea în BAV II Mobitz 1 creşte supravieţuirea, chiar şi în absenţa simptomatologiei. Este important ca, înaintea deciziei de stimulare permanentă, să fie exclusă reversibilitatea blocului. Ideală în BAV, este implantarea unui pacemaker DDD sau DDD-R, în caz de incompetenţă cronotropă asociată. Există situaţii când, din considerente financiare, se implantează un pacemaker VVI.
Indicaţiile stimulării permanente în BAV dobândite, conform ACC/AHA sunt:
Clasa I
- BAV simptomatic gradul III sau gradul II Mobitz 1 sau 2
- afecţiunile neuromusculare asociate cu BAV gradul III sau II
- BAV gradul III sau II (Mobitz 1 sau 2) după ablaţia NAV sau după chirurgie valvulară, când se consideră că blocul nu se va rezolva de la sine
Clasa IIa
- BAV asimptomatic gradul III sau II (Mobitz 1 sau 2)
- BAV gradul I simptomatic
Clasa IIb
- afecţiuni neuromusculare asociate cu BAV gradul I
Clasa III
- BAV gradul I asimptomatic
- BAV gradul II Mobitz 1 asimptomatic cu localizare suprahisiană
- BAV potenţial reversibil
Boala de nod sinusal
Stimularea este indicată doar când există o relaţie cauzală certă între bradicardie şi simptomatologie. În caz contrar, se indică monitorizarea în continuare a pacientului.
În sindromul bradi-tahicardic, frecvent intâlnit în boala de NSA, implantarea unui pacemaker este în general indicată, deoarece medicaţia necesară tratării tahicardiei agravează bradicardia. Dacă pacientul este în ritm sinusal, cu conducere normală la nivelul NAV şi a fasciculului His, se indică implantarea unui pacemaker AAI. Acesta previne apariţia fibrilaţiei atriale, scade incidenţa episoadelor trombembolice, întârzie progresia insuficienţei cardiace şi scade mortalitatea cardiovasculară şi generală, comparativ cu implantarea unui stimulator VVI. O atenţie considerabilă trebuie acordată, pe lângă stimulare, terapiei anticoagulante orale, datorită predispoziţiei pacienţilor cu boală de NSA la tahiaritmii atriale.
Indicaţiile stimulării permanente în boala de nod sinusal sunt:
Clasa I
- boală de NSA manifestată ca bradicardie simptomatică, cu sau fără sindrom bradi-tahicardic; (corelaţia simptome-ritm trebuie să fie spontană, indusă medicamentos, fără alternativă la medicamentul respectiv)
- sincopă asociată cu boală de NSA, spontană sau indusă la studiu electrofiziologic cardiac
- boală de NSA manifestată ca incompetenţă cronotropă simptomatică (instalată spontan, indusă medicamentos, cănd terapia alternativă lipseşte)
Clasa IIa
- boală de NSA simptomatică, fie spontană, fie indusă de un medicament pentru care nu există alternativă, fără corelaţie simptomatologie-ritm documentată (frecvenţa cardiacă de repaus ar trebui să fie <40bpm)
- sincopă inexplicabilă, însoţită de modificări electrofiziologice (timpul corectat de recuperare a NS >800 msec)
Clasa IIb
- boală de NSA minim simptomatică, frecvenţă cardiacă diurnă de repaus sub 40 bpm şi fără evidenţă de incompetenţă cronotropă
Clasa III
- boală de NSA asimptomatică, neindusă medicamentos
- evidenţe ECG de boală de NSA cu simptomatologie nelegată, direct sau indirect, de bradicardie
- boală de NSA simptomatică, atunci când simptomele pot fi atribuite unor medicamente neesenţiale
Blocurile intraventriculare
Blocurile de ramură sau bifasciculare asociate cu BAV gradul II Mobitz 2 intermitent, precum şi blocurile trifasciculare, reprezintă o indicaţie certă de implantare de pacemaker, indiferent de prezenţa/absenţa simptomatologiei.
Indicaţiile stimulării permanente în blocurile bi- sau trifasciculare sunt:
Clasa I
- BAV gradul III intermitent
- BAV gradul II Mobitz 2
- blocul de ramură alternativ
- interval HV prelungit semnificativ (>100msec) la studiu electrofiziologic sau inducerea unui bloc infrahisian la pacienţi simptomatici
Clasa IIa
- sincopă nedemonstrat a fi datorată unui BAV, când alte cauze posibile au fost excluse, în special tahicardia ventriculară
- afecţiuni neuromusculare asociate cu bloc fascicular, indiferent de gradul acestuia
- interval HV prelungit semnificativ (>100msec) descoperit întâmplător la studiu electrofiziologic sau bloc infrahisian indus la stimularea programată, la pacienţi asimptomatici
Clasa IIb
- nu există indicaţie
Clasa III
- blocul de ramură neasociat cu BAV sau asimptomatic
- bloc de ramură asociat cu BAV gradul I asimptomatic
Sincopa reflexă
Include un spectru larg de entităţi diferite, care au un mecanism comun: controlul deficitar al frecvenţei cardiace şi al presiunii sangvine de către sistemul nervos vegetativ, determinând vasodilataţie şi bradicardie simptomatice. Principalele cauze ale sincopei reflexe sunt: sincopa vaso-vagală, sincopa sino-carotidiană, sincopa situaţională, hemoragia acută, stimularea gastro-intestinală (defecaţie, deglutiţie, durere viscerală), micţiunea, efortul fizic, postprandial.
Cardiomiopatia hipertrofică obstructivă (CMHO)
Este o boală genetică, caracterizată prin hipertrofie ventriculară şi dezorganizare miofibrilară. Implantarea unui pacemaker DDD, programat cu un interval AV scurt reprezintă unul dintre mijloacele terapeutice, cu rol de a ameliora hemodinamica, şi implicit simptomatologia pacientului cu CMHO. Mecanismul constă în modificarea secvenţei de activare a ventriculilor, cu inducerea unei preexcitaţii apicale a VD, determinând activarea tardivă a părţii bazale a septului interventricular, reducerea contractilităţii VS şi reducerea mişcării sistolice anterioare a valvei mitrale, având ca şi efect reducerea gradientului tractului de ejecţie al VS şi ameliorarea simptomatologiei.
Apneea de somn
Reprezintă întreruperea totală sau parţială a inspirului în timpul somnului, determinând reducerea saturaţiei hemoglobinei şi apariţia unui somn întrerupt. Un studiu recent publicat a demonstrat că stimularea atrială cu o frecvenţă mai mare cu 15 bpm decât cea nocturnă are un efect pozitiv asupra apneei de somn.
Bolile cardiace congenitale la copii
Indicaţii de stimulare la copii cu anomalii cardiace congenitale sunt bradicardia simptomatică, BAV gradul III congenital, BAV gradul II sau III chirurgical sau dobândit şi sindromul de QT lung.
SURSE: 3 (pg. 61) ; 5 (pg. 908) ; 7 (pg. 2260, 2263, 2264, 2266, 2269), 13 (pg. 155)
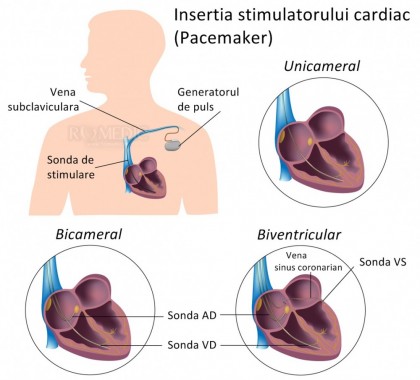
Tehnica operatorie şi metode de implantare a unui stimulator cardiac
Implantarea stimulatorului cardiac este o tehnică de mini-chirurgie, motiv pentru care normele de asepsie şi antisepsie trebuie riguros urmate. Procedura se realizează în anestezie locală cu, sau fără sedare conştientă şi include realizarea buzunăraşului pentru generatorul de puls şi introducerea sondelor de stimulare.
Realizarea buzunăraşului
Buzunăraşul se realizează prin disecţia ţesuturilor, la nivel toracic antero-superior în regiunea subclaviculară stângă sau dreaptă, fie până la nivelul muşchiului pectoral mare, fie se continuă disecţia până se trece de planul muşchiului pectoral, spre profunzime. În general, este bine ca implantarea să se realizeze pe partea non-dominantă a toracelui (partea stângă, pentru dreptaci) pentru a minimaliza expunerea sondelor la presiuni, în timpul mişcărilor. De obicei buzunăraşul se realizează la nivel superficial, dispozitivul plasându-se subfascial (prepectoral). La persoane astenice, longiline, cu ţesut subcutanat slab reprezentat, pentru un aspect estetic satisfăcător, se preferă implantarea dispozitivului submuscular, prin realizarea buzunăraşului în profunzime, sub muşchiul pectoral. Există situaţii în care dispozitivul se plasează intraabdominal, de exemplu în cazul copiilor mici.
Implantarea sondelor de stimulare
Sondele de stimulare sunt introduse cel mai adesea prin abord vascular venos, fie prin denudare venoasă, fie prin puncţie venoasă oarbă. Pentru implantarea transvenoasă a sondelor, se pot utiliza vena subclaviculară, vena cefalică sau vena axilară. De multe ori se alege abordul venos subclavicular, dimensiunile ei permiţând introducerea, fără probleme, a două sonde de stimulare (vena cefalică sau vena axilară pot să nu aibă calibru suficient de mare). Accesul direct la vena subclavie se realizează prin intermediul unui ghid flexibil, urmat de un introductor standard pentru vena subclavie.
Deşi puncţia oarbă a venei subclavii este mai dificilă decât puncţionarea altor vene, ea este o procedură simplă pentru un medic experimentat şi prezintă o serie de avantaje, precum timp redus de implantare, implantare facilă a două, chiar trei sonde in cazul terapiei de resincronizare cardiacă, reducerea necesităţii expertizei chirurgicale, în special în cazul utilizării tecilor „peelaway”, etc. Odată introduse, sondele trebuie testate pentru a stabili dacă poziţionarea lor este adecvată şi conectarea la ţesutul cardiac permite cardiostimulare în limite de parametri normali.
Anomaliile congenitale ale marilor vase sau procedeele chirurgicale practicate în vederea corecţiei unor anumite malformaţii ale marilor vase pot face dificilă sau chiar imposibilă introducerea sondelor prin abord venos. Cea mai frecventă anomalie întâlnită în practică este vena cavă superioară stângă, cu vărsare în sinusul coronar, anomalie care deşi îngreunează implantarea sondelor, nu o face imposibilă.
Electrozii epicardici sunt folosiţi doar în cazuri speciale, de exemplu când nu există acces venos (la copii) şi la pacienţii care suferă intervenţii chirurgicale pe cord deschis. De asemenea, electrozii pot fi introduşi la nivel endocavitar, prin abord transatrial, prin practicarea unei toracotomii minime.
SURSE: 3 (pg. 193) ; 4 (pg. 709) ; 5 (pg. 900) ; 6 (pg. 258) ; 12 (pg. 95)
Managementul postoperator al pacientului cu pacemaker
Managementul pacientului imediat după implantarea stimulatorului este îndreptat, în special, spre investigarea funcţionalităţii dispozitivului, tratamentul durerii şi urmărirea evoluţiei plăgii.
Managementul postoperator include:
-radiografie toracică PA şi LL, pentru documentarea poziţiei sondelor şi evaluarea unui posibil pneumotorace
-profilaxie antibiotică intravenoasă
-analgezice pentru combaterea durerilor postoperatorii
-ridicarea capului patului la 30%, în cazul inserţiilor transvenoase a sondelor pentru a favoriza întoarcerea venoasă din partea superioară a corpului
-evaluarea semnelor vitale
-monitorizare electrocardiografică a ritmului pentru evaluarea capturii şi detecţiei
-controlul vindecării plăgii pentru eventuale supuraţii sau prezenţei hematomului de buzunăraş
-evaluarea statusului respirator (excluderea pneumotoracelui)
-evaluarea completă a parametrilor pacemakerului, cu ajustarea acestora dacă este necesar
SURSE: 12 (pg. 100)
Programabilitatea unui pacemaker reprezintă proprietatea prin care se permite modificarea funcţiei pacemakerului, după implantare, în funcţie de necesităţile clinice. Programarea se realizează prin aplicarea capului programatorului pe torace, deasupra generatorului de puls, şi efectuarea modificărilor parametrilor programabili în funcţie de tipul pacemakerului şi necesităţile pacientului....
Impulsul electric generat de pacemaker (spike) apare pe ECG de suprafaţă ca o linie verticală cu durată foarte scăzută (sub 2 msec), amplitudine variabilă în funcţie de tipul electrozilor de stimulare (amplitudine crescută în cazul stimulării unipolare şi scăzută în stimularea bipolară) şi polarit...
Pacemakerele sunt clasificate conform unui cod format din cinci litere, introdus de Parssonet: prima literă desemnează cavitatea cardiacă stimulată de către pacemaker (A-atriu, V-ventricul, D-dual, O-niciuna), a doua literă desemnează cavitateă cardiacă detectată de pacemaker (A-atriu, V-ventricul, D-dual, O-niciuna), a treia lit...
Un pacemaker este constituit din generatorul de puls şi sondele de stimulare....
Ca orice procedură chirurgicală, implantarea pacemakerelor prezintă anumite riscuri, care pot fi evitate printr-o planificare şi abordare atentă a intervenţiei. Complicaţiile intraprocedurale includ complicaţii legate de sonde şi inserţia acestora şi complicaţii legate de buzunăraş....
Urmărirea pacienţilor cu pacemaker
Pacienţii cu pacemaker implantat trebuie să se prezinte cu regularitate la medic, pentru un control de rutină. Scopul acestui control este de a verifica dacă parametri de funcţionare ai pacemakerului sunt satisfăcători, dacă starea clinică a pacientului este bună, dacă au apărut anumite complicaţii. De asemenea trebuie verificată starea bateriei, în vederea detectării unei eventuale depleţii a acesteia (necesită înlocuire înainte ca pacientul sa fie expus la risc).
Monitorizarea transtelefonică a pacemakerelor este cea mai simplă metodă de supraveghere a pacemakerelor. Funcţia sa principală este de a detecta modificări ale frecvenţei de stimulare cu reflectare indirectă asupra depleţiei bateriei. Monitorizarea transtelefonică trebuie să completeze şi nu să înlocuiască supravegherea amănunţită directă. În general, este efectuată la 2-3 luni. Verificarea mai frecventă este necesară atunci când se detectează iminenţa depleţiei bateriei.
Pacientul trebuie să se prezinte la aproximativ două săptămâni după implantare pentru inspectarea funcţionării pacemakerului şi a locului inciziei. Sistemul de cardiostimulare este evaluat apoi, la 2 luni, când pragurile de stimulare şi detecţie s-au stabilizat, pentru realizarea unei programări definitive, pentru funcţionare pe termen lung. Ulterior, verificarea în clinică este efectuată la 6-12 luni pentru pacemakerele unicamerale şi la 3-6 luni pentru cele bicamerale.
Telemetria este o caracteristică indispensabilă a generatoarelor de puls contemporane, furnizând informaţii cu privire la toate valorile programate şi oferă date asupra modului de operare al pacemakerului în momentul interogării (date despre circuitul de ieşire, parametrii bateriei, activitatea senzorilor în cazul stimulatoarelor cu funcţie rate-adaptive).
SURSE: 4 (pg. 729) ; 12 (pg. 91)
Cazuri speciale
Diagnosticul infarctului miocardic (IM) la pacientul cardiostimulat
Diagnosticul electrocardiografic în astfel de cazuri poate fi foarte dificil, datorită modificărilor de QRS şi ST-T, determinate de stimularea cardiacă. Deoarece aspectul QRS în cardiostimulare la nivelul VD este similar blocului de ramură stângă, multe dintre criteriile de diagnostic al IM asociat blocului de ramură stângă se aplică şi la pacientul electrostimulat cardiac. Stimulii unipolari ampli pot masca undele Q. Prezenţa aspectului qR în derivaţiile DI, aVL, V5 şi V6 sau prezenţa unei pante ascendente a undei S, crestate, în derivaţiile V3-V5 sunt predictive pentru existenţa unui IM anterior vechi, în timp ce prezenţa complexelor Qr, QR sau qR în derivaţiile inferioare (DII, DIII şi aVF) precum şi crestarea undei S în DIII şi aVF sunt predictive pentru un IM inferior vechi. Diagnosticul infarctului miocardic acut (IMA) la pacientul cardiostimulat se bazează pe criteriile Sgarbossa (utilizate, de asemenea, în diagnosticul IMA asociat cu BRS), dintre care, supradenivelarea ST ≥5 mm în derivaţiile cu complexe QRS predominant negative, fiind considerat principalul marker (sensibilitate 53%, specificitate 88%). Alte modificări mai puţin importante sunt subdenivelarea ST ≥1 mm în V1-V3 şi supradenivelarea ST ≥1 mm concordantă cu QRS.
Diagnosticul ischemiei miocardice la pacientul cardiostimulat
Este relativ deficil de realizat, în contextul în care cardiostimularea determină modificarea secvenţei repolarizării (ca urmare a modificării secvenţei depolarizării), cu apariţia pe ECG a tulburărilor de fază terminală, care nu reprezintă, în mod normal, modificări ischemice. S-au pus în evidenţă, o serie de modificări, considerate a fi predictive pentru prezenţa ischemiei miocardice la purtătorul de pacemaker: supradenivelare ST >5 mm nou apărută, discordantă cu QRS (este atât marker de IMA, cât şi de ischemie miocardică severă transmurală), subdenivelare ST în V1-V2 şi prezenţa unor modificări ST induse de efort.
Interferenţele electromagnetice
Pot afecta funcţionarea pacemakerului, fie prin inhibarea acestuia, trecerea la o stimulare cu frecvenţă fixă, reprogramarea sau deteriorarea circuitului pacemakerului. Astfel de surse sunt: cuptoarele cu microunde, motoarele cu combustie internă, dispozitive electrocasnice, transmiţătoarele radio, sistemele de detectare a metalelor, radarele, etc. În cazul în care scanarea cu detector de metale este necesară, pacientul trebuie să amintească prezenţa aparatului de stimulare, scanarea să se realizeze cât mai rapid posibil în zona toracelui, pentru a evita o dereglare a pacemakerului.
Diatermia (utilizarea electrocauterului) este o altă cauză, care poate interfera cu funcţia pacemakerului, putând determina inhibiţia acestuia, deteriorări ale circuitului electric sau reprogramarea pacemakerului la un mod asincron de stimulare (de exemplu, din DDD in VVI sau VOO) uneori cu consecinţe hemodinamice.
Utilizarea radiaţiilor în scop diagnostic, nu are consecinţe asupra funcţiei pacemakerului, însă dozele terapeutice de radiaţii pot fi nocive pentru acesta.
Experienţele utilizării RMN-ului la pacienţii purtători de stimulatoare cardiace, arată că tulburările cel mai frecvent apărute, sunt reprogramarea pacemakerului cu trecerea la un mod asincron de stimulare, în unele cazuri cu frecvenţe de stimulare foarte crescute.
Cardioversia şi defibrilarea externă la pacientul cardiostimulat
În general, se recomandă plasarea padelelor de defibrilare/cardioversie la cel puţin 15 cm de generatorul de puls, evitând astfel disfuncţia acestuia. După procedură este bine ca funcţia pacemakerului să fie verificată.
Alte precauţii la pacientul cu pacemaker cardiac
Utilizarea telefoanelor mobile este considerată sigură, cu posibilitatea de a interfera tranzitor cu funcţia pacemakerului. Este indicată păstrarea unei distanţe de minim 15 cm între telefon şi generatorul de puls, şi, pe cât posibil, plasarea telefonului la urechea opusă locului de implantare a stimulatorului.
Scufundările la adâncimi peste 11 m, determină compresia cutiei pacemakerului cu afectarea funcţiei acestuia.
În general, nu se indică conducerea autovehiculelor în prima săptămână de la implantarea dispozitivului.
Utilizarea litotriţiei în tratarea litiazei renale, poate interfera cu funcţia pacemakerului; este indicat ca undele de şoc să nu fie focalizate in zona generatorului de puls şi dacă este posibil, programarea pacemakerului în mod VVI, cu dezactivarea senzorului pentru funcţia rate-responsive.
SURSE: 4 (pg. 728) ; 6 (pg. 276) ; 8
2. Chow A., Buxton A. Implantable Cardiac Pacemakers and Defibrillators: All You Wanted to Know. BMJ Books, Blackwell Publishing Ltd., Oxford, 2006; 1-69, 134-169
3. Natale A. Handbook of Cardiac Electrophysiology. Informa UK Ltd., 2007; 6:61-66, 15:193-197
4. Braunwald E. Heart Disease Tratat de Boli Cardiovasculare. vol.1, Ed. M.A.S.T., 2000; 23:705-731
5. Carp C. Tratat de Cardiologie. vol.1, Ed. Medicală Naţională, Bucureşti, 2002; 28:898-915
6. Bennett D. Cardiac Arrhythmias: Practical Notes on Interpretation and Treatment. 7th ed., Hodder Arnold, London, 2006; 23:228-235, 24:236-279
7. Guidelines for Cardiac Pacing and Cardiac Resynchronization Therapy: The Task Force for Cardiac Pacing and Cardiac Resynchronization Therapy of the European Society of Cardiology, 2007. Developed in Collaboration with the European Heart Rhythm Association; link: https://eurheartj.oxfordjournals.org/content/28/18/2256.full.pdf+html
8. Electrocardiographic Diagnosis of Miocardial Infarction and Ischemia During Cardiac Pacing; link: https://www.tape.com.tr/arsiv%5Csubat_2005%5Csubat2005_c3_s1_k1.pdf
9. ACC/AHA/NASPE 2002 Guideline Update for Implantation of Cardiac Pacemakers and Antiarrhythmia Devices; link: https://circ.ahajournals.org/content/106/16/2145.full.pdf
10. Yan G.X., Kowey P. Management of Cardiac Arrhythmias. 2nd ed., Humana Press, 2011; 14:305-319
11. HRS/ACCF Expert Consensus Statement on Pacemaker Device and Mode Selection; link: https://content.onlinejacc.org/article.aspx?articleid=1302057
12. Love C.J. Cardiac Pacemakers and Defibrillators. 2nd ed., Landes Bioscience, Texas, 2006; 4-116
13. Wang P. New Arrhythmia Technologies. Blackwell Futura Publishing, 2005; 17:154-158
14. Dobreanu D. Fiziologia aparatului cardiovascular: Note de curs. University Press, Tg. Mureş, 2005; 2:8-14, 3:18-27
15. Guyton A., Hall J. Textbook of Medical Physiology. 11th ed., Elsevier Saunders, Philadelphia, 2006; 10:116-120
16. Senagore A. The Gale Encyclopedia of Surgery: A Guide for Patients and Caregivers. vol.3, Thomson Gale, 2004; 1079-1081
Copyright ROmedic: Articolul se află sub protecția drepturilor de autor. Reproducerea, chiar și parțială, este interzisă!