Colonoscopia
©
Autor: Drăgulin Oana
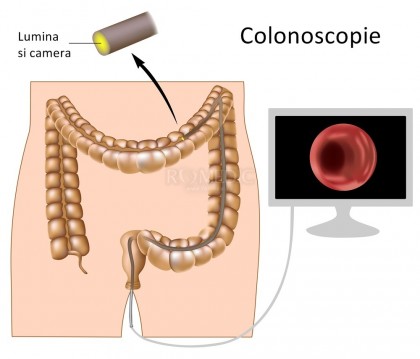
Colonoscopia este examinarea endoscopica a intestinului gros si partii distale a intestinului subtire cu o camera CCD sau o camera cu fibra optica pe un tub flexibil care este introdus prin anus. Ar putea oferi un diagnostic vizual (ulceratii, polipi) si poate oferi posibilitatea realizarii unei biopsii sau a indepartarii unor leziuni suspecte de cancer colorectal.
Colonoscopia poate indeparta polipi mai mici de un milimetru. Odata indepartat un polip, poate fi studiat cu ajutorul unui microscop pentru a determina daca este precanceros sau nu.
Colonscopia este similara sigmoidoscopiei, diferenta constand in partea de colon care este examinata. Colonoscopia permite examinarea portiunii distale (apriximativ 600 mm) a colonului, care ar putea fi suficient, intrucat studiile au aratat ca beneficiile supravietuirii oferite de colonoscopie sunt limitate la detectarea leziunilor canceroase la nivelul portiunii distale.
Societatea Americana pentru Cancer a elaborat „Ghidul de detectare timpurie a cancerului” in care recomanda ca incepand cu varsta de 50 de ani, atat in cazul pacientilor de sex masculin cat si in cel al celor de sex feminin, sa se urmeze unul din programele de screening in gasirea polipilor de colon si cancerului colorectal: sigmoidoscopie flexibila la fiecare cinci ani sau colonoscopie la fiecare zece ani sau contrast bariu-dublu la fiecare cinci ani sau colonografie CT (colonoscopie virtuala) la fiecare cinci ani.
Sigmoidoscopia este folosita adesea in scop de screening pentru o colonoscopie intreaga, adesea realizata in conjunctie cu test de sangerare oculta. Aproximativ 5 % dintre pacientii care fac acest screening necesita colonoscopie.
Colonoscopia virtuala, care utilizeaza imaginea 2D si 3D reconstruita din scanari CT sau din scanari IRM, este o metoda non-invaziva, cu toate ca nu este standard si se afla inca sub investigatie in ceea ce priveste abilitatile de diagnostic. Un alt aspect este cel referitor la faptul ca aceasta nu permite manevre terapeutice precum indepartarea polipului/tumorii, biopsia sau vizualizarea tumorilor mai mici de cinci milimetri. Daca un polip este detectat prin intermediul colonografiei CT, ramane necesara efectuarea unei colonoscopii standard.
Colonoscopia nu este recomandata in cazul pacientilor cu colita ulcerativa sau boala Crohn, pentru a se evita perforatia colonului.
Tesul de sangerare oculta este un test rapid care poate fi realizat pentru a urmari urmele microscopice din scaun. Un test pozitiv este aproape intotdeauna o indicatie pentru realizarea unei colonoscopii. In cele mai multe cazuri rezultatul pozitiv este datorat hemoroizilor. Totusi poate fi vorba si despre o diverticuloza, boala inflamatorie intestinala (boala Crohn, colita ulcerativa), cancer de colon sau polipi. Totusi polipectomia a devenit o rutina ca parte a colonoscopiei, permitand indepartarea rapida si simpla a polipilor fara interventie chirurgicala.
Repetarea testarilor de screening este programata tinand cont de rezultatele obtinute initial, cu o revenire la cinci sau zece ani in cazul colonoscopiilor cu rezultat normal. Pacientii cu istoric familial de cancer de colon sunt in general investigati pentru prima data in timpul adolescentei. Printre pacientii care au o colonoscopie initiala care nu evidentiaza niciun polip, riscul de dezvoltare a unui cancer colorectal in urmatorii cinci ani este foarte mic. Astfel, nu este necesar pentru acesti pacienti sa faca o alta colonoscopie mai devreme de cinci ani de la ultimul screening.
Societatile medicale recomanda colonoscopie in scop de screening la fiecare zece ani incepand cu varsta de 50 de ani in cazul adultilor fara riscuri crescute de cancer colorectal. Cercetarile demonstreaza ca riscul de cancer este scazut pentru zece ani daca o colonoscopie de inalta calitate nu detecteaza cancer, deci testele in acest sens sunt indicate la fiecare zece ani.
In ziua dinaintea colonoscopiei, pacientului i se da un preparat laxativ (ex: Fortrans) diluat in cantitate mare de lichid sau i se poate face o clisma.
In dimineata zilei dinaintea colonoscopiei, se combina patru plicuri de Fortrans in patru litri. Aceasta intreaga cantitate de lichid trebuie consumata pana la sfarsitul zilei.
Tinand cont de faptul ca scopul acestui preparat este de a goli colonul de continut, pacientul trebuie sa fie acasa sau la spital si sa aiba acces la toaleta. Este recomandat ca pacientul sa utilizeze servetele umede hidratante, intrucat zona anusului se poate irita.
Medicul ar putea recomanda pacientului sa sara peste dozele de aspirina sau a medicamentelor cu continut de aspirina precum salicilati, ibuprofen sau medicamente similare, cu zece zile inainte de procedura, pentru a evita riscul de sangerare daca se realizeaza o polipectomie in timpul procedurii. Inaintea procedurii se recomanda efectuarea analizelor de sange.
Pe parcursul procedurii pacientul este adesea sedat intravenos, cu agenti precum fentanil sau midazolam. In ciuda faptului ca meperidina (Demerol) ar putea fi utilizata ca alternativa la fentanil, din cazua unor aspecte se recomanda ca acesta sa fie medicatie de linia a doua pentru sedare. O persoana obisnuita va primi o combinatie a acestor doua medicamente (fentanil, midazolam), de obicei intre 25-100 micrograme intravenos. Practicile de sedare variaza in functie de medic si de situatie. Exista anumiti medici care nu considera utila sedarea.
Exista medici care lucreaza cu metode alternative precum oxidul nitric si propofol, care au atat avantaje cat si dezavantaje privind timpul de revenire (in mod special durata amneziei dupa terminarea procedurii), experienta pacientului si gradul de supraveghere necesar pentru o administrare sigura.
Acest tip de sedare se numeste „amnezia amurgului”. In cazul anumitor pacienti, aceasta metoda nu este eficienta intru totul, acestia ramanand constienti pe parcursul procedurii si putand urmari pe monitor tot ceea ce se intampla. Inlocuirea propofolului cu midazolam, care ofera o recuperarea mai rapida pacientului, este uzuala insa necesita monitorizarea atenta a functiei respiratorii.
Exista studii de meta-analiza care demonstreaza efectele benefice ale muzicii, aceasta imbunatatind considerabull tolerabilitatea la procedura.
Endoscopul are un varf mobil si multiple canale pentru instrumentar, aer, suctiune si lumina. Intestinul este ocazional insuflat cu aer pentrua maximiza vizibilitatea, procedura care il face pe pacient sa aiba senzatia miscarii intestinale. De foarte multe ori, prin intermediul colonoscopiei se preleva biopsii pentru histologie. Exista si posibilitatea unei „cromoscopii” in care se foloseste o vopsea de contrast (precum carmin indigo) este pulverizata prin endoscop in peretele intestinal, cu scopul de a vizualiza orice anormalitate in morfologia mucoasei.
Endoscopul avanseaza pana la nivelul jonctiunii la nivelul careia se intalnessc colonul si intestinul subtire (cecul) in aproximativ zece minute in 95% din cazuri. Din cauza miscarilor stranse si redundantei in zone ale colonului care nu sunt fixate, se pot forma bucle in care avansarea endoscopului produce un efect de retragere a varfului endoscopului. Aceste bucle rezulta de cele mai multe ori in disconfort datorat intinderii colonului si mezenterului sau. Manevrele de reducere sau indepartare a acestor bucle includ tragerea endoscopului in spate in timp ce instrumentul se roteste. Schimbarea pozitiei corpului si suportul abdominal prin presiune externa cu palmele pot fi o alternativa a primei metode, care ar putea indrepta endoscopul, permitandu-i sa avanseze.
Exista situatii mai rare cand din cauza acestor bucle, procedura nu poate fi finalizata. Folosirea instrumentelor alternative imbunatateste tehnica (colonoscop pediatric, enetroscop de impingere si variante de endoscop gastro-intestinal).
In scop de screening, se realizeaza adesea o inspectie vizuala mai apropiata cu retragerea endoscopului in 20-25 minute. Din cauza unor multiple situatii in care leziuni canceroase nu au fost identificate, s-a insistat asupra importantei acestei investigatii suplimentare.
Leziunile suspecte ar putea fi cauterizate, tratate cu lumina laser sau incizate cu ajutorul unui fir electric in scopul biopsiei sau polipectomiei prin indepartare totala. Se pot injecta medicamente, in general cu scopul de a controla sangerarea. In general, procedura dureaza 20-30 de minute, in functie de indicatie si de ceea ce se gaseste la examinare. In cazul unor multiple polipectomii sau biopsii, procedura ar putea dura mai mult. Un alt aspect care ar putea modifica durata procedurii este variatia anatomica.
Dupa procedura, in general e necesara o scurta perioada de revenire pentru ca efectul sedativului sa treaca. In cele mai multe cazuri de sedare, se recomanda ca pacientul sa fie acompaniat urmatoarele ore dupa interventie.
O complicatie frecventa a procedurii este una minora si anume flatulenta sau usoara durere, datorate insuflarii aerului in timpul colonoscopiei.
Un avantaj al colonoscopiei fata de radiografie sau alte teste putin invazive, este abilitatea de a realiza interventii terapeutice in timpul investigatiei.
Un polip este o excrescenta a tesutului care poate evolua intr-un cancer. Daca se gaseste un polip, acesta poate fi indepartat prin multiple tehnici.
Pasii parcursi in eliminarea unui polip sunt urmatorii:
- se identifica polipul
- se injecteaza o solutie sterila sub polip pentru a-l indeparta de tesuturile profunde
- se indeparteaza polipul partial
- se indeprteaza total polipul
Durerea asociata cu colonoscopia nu este produsa de insertia scopului, ci mai degraba de inflatia cu aer a colonului, necesara pentru realizarea inspectiei. Instrumentul este un tub flexibil, lung de un cm in diametru. Durerea asociata cu colonoscopia este adesea descrisa ca fiind inconfortabila si arzatoare.
Colonul are o structura ondulata, „zbarcita”, asemanator unui acordeon, avand o suprafata larga necesara pentru digestie.
Pentru a inspecta suprafata, medicul umfla colonul cu ajutorul unui compresor pentru a-l deplisa. Stomacul, intestinele si colonul sunt in stransa legatura cu creierul, prin semnale complexe hormonale. Functia obisnuita a colonului este de a digera alimentele si de a regla flora intestinala. Bacteriile daunatoare pot produce gaz. Colonul are senzori de distensie care anunta daca exista gaz care impinge peretii colonici, iar pacientul resimte o senzatie de ameteala, aparuta in urma colaborarii colonului cu creierul.
Medicii recomanda in general fie o anestezie generala, fie una partiala, sedativa, cu scopul de a anula sau a diminua constientizarea pacientului asupra durerii sau disconfortului sau de a ameliora senzatiile pe care procedura le da. Odata ce colonul este inflat, medicul insepcteaza cu scopul, in timp ce acesta este tras usor inapoi. Daca se gasesc polipi, acestia sunt rezacati pentru realizarea ulterioara a unei biopsii.
Exista o categorie de medici care prefera sa realizeze aceasta procedura cu pacientii anesteziati total, intrucat li se ofera posibilitatea unei examinari lejere si atente. Anestezia prin sedare (de exemplu cu Dormicum) este mai sigura decat anestezia generala si permite pacientilor sa efectueze comenzi simple, fara a simti insa durerea. Din aceste considerente, este cel mai recomandat ca procedura sa se realizeze sub o astfel de anestezie. Sunt peste zece milioane de oameni care necesita colonoscopii anual, iar dintre acestia sunt destul de multi care nu o fac de teama procedurii in sine.
In foarte multe spitale, colonoscopia se realizeaza fara anestezie. Aceasta varianta prezinta avanatajele sale: pacientul isi poate modifica pozitia pentru a-l ajuta pe doctor sa examineze cu atentie fiecare zona suspecta, se reduce timpul necesar refacerii post-interventie si se reduc de asemenea si efectele adverse. In ciuda faptului ca exista un disconfort resimtit in momentul in care colonul este umplut cu aer, nu este vorba in general despre o durere in adevaratul sens al cuvantului, iar acest disconfort trece destul de repede. Pacientii pot pleca acasa pe picioarele lor, fara a resimti ameteala sau confuzie.
Au fost realizate numeroase studii publicate in analele medicinei interne, dintre care unul publicat in anul 2009 care a demonstrat ca screeningul realizat prin colonoscopie previne moartea a aproximativ doua treimi din pacienti prin cancere colorectale pe partea stanga a colonului, insa nu se asociaza cu o reducere semnificativa a mortii prin cancere colorectale pe partea dreapta.
Acest studiu a examinat pacienti cu cancer de colon diagnosticati intre anii 1996 si 2001 care au decedat din cauza acestui cancer in 2003 si din acest motiv au studiat colonoscopiile realizate in anii 1990, intrucat tehnica continua sa evolueze, colonoscopiile mai recente ar putea fi mai eficiente. Rezultatul studiului, pe scurt, a aratat o scadere de aproximativ 37% a ratei de deces prin cancer colorectal, cu o reducere semnificativ mai mica in cazul colonoscopiilor incomplete.
In anul 2011 un alt studiu in acest sens a fost publicat. Acesta a demonstrat ca in cazul pacientilor care au facut colonoscopii in ultimii zece ani, riscul de cancer timpuriu si avansat a fost redus cu aproximativ 50%. Un risc mai mic de cancer colorectal s-a evidentiat atat in cazul cancerului de pe partea stanga a colonului (mai aproape de anus, fiind astfel mai usor de abordat si examinat pe parcursul colonoscopiei) cat si in cazul cancerului de pe partea dreapta a colonului.
Rata complicatiilor este in relatie de directa proportionalitate cu medicul care o realizeaza si institutia in care se realizeaza si cu multi alti factori.
Cea mai serioasa complicatie care poate aparea este perforatia gastro-intestinala, care este amenintatoare de viata si necesita interventie chirurgicala urgenta. In anul 2003 s-a efectuat un studiu pe 25.000 de pacienti care a demonstrat existenta unei rate de aproximativ 0,2% pentru perforatii si o rata de 0,006% pentru deces din 84.000 de pacienti. Studii mai recente (anul 2006, anul 2009) au evidentiat o rata de perforatie de 0,082 - 0,9%. Asociata cu perforatia sau colonoscopia a fost si apendicita in anumite rapoarte din Italia, Marea Britanie sau Korea.
Potrivit unui alt studiu publicat in Analele Medicinei Interne, intins pe o perioada de 35 ani (intre anii 1966-2001), cele mai severe complicatii ale colonoscopiei sunt perforatia in 0,029 - 0,72% din cazuri, hemoragii severe in 0,2-2,67% din cazuri si moartea in 0,003 - 0,03% din cazuri.
O analiza ulterioara (in anul 2003) a riscurilor relative ale sigmoidoscopiei si colonoscopiei a demonstrat ca riscul de perforatie dupa o colonoscopie este de aproximativ doua ori mai mare decat in cazul sigmoidioscopiei, aceasta diferenta fiind datorata segmentului mai mare analizat de colonoscopie.
Complicatiile precum sangerarile pot fi tratate imediat in timpul procedurii prin cauterizarea prin intermediul instrumentului. sangerari intarziate ar putea aparea la locul indepartarii polipului chiar dupa o saptamana de la realizarea procedurii si in acest caz se poate recomanda repetarea procedurii cu scopul de tratare a locului de sangerare. Aceasta complicatie este rara dar chiar mai rar decat atat se poate produce ruptura splenica din cauza adeziunilor dintre colon si splina.
Alte complicatii asociate cu colonoscopia se datoreaza anesteziei: complicatii cardio-pulmonare precum hipotensiune arteriala, scaderea brusca a saturatiei de oxigen, dar aceste complicatii sunt corectate rapid. Anestezia poate creste riscul dezvoltarii cheagurilor de sange cu posibilitatea aparitiei unui embolism pulomanr sau tromboza venoasa profunda. In situatii foarte rare, pot aparea evenimente cardio-pulmonare severe precum infarct miocardic, stop cardiac sau chiar moarte. Aceste complicatii sunt extrem de rare cu exceptia situatiei in care pacientii au diferite boli, asociind astfel o multitudine de factori de risc. Mai exista si posibiitatea instalarii comei, asociata cu anestezia, insa in cazuri deosebit de rare.
Colonoscopiile virtuale au riscuri asociate cu expunerea la radiatii.
In general inainte de colonoscopie se folosesc laxative, iar acestea ar putea produce deshidratare severa. De aceea, pacientii trebuie sa bea cantitati mari de fluide in ziua pregatirii pentru colonoscopie. Pierderea electrolitilor si deshidratarea reprezinta un risc potential producator de moarte. In cazuri rare, deshidratarea severa poate duce la leziuni renale sau insuficienta renala.
Atat pregatirea pentru colonoscopie cat si procedura in sine pot produce inflamatia intestinelor si diaree sau chiar obstructie intestinala.
Pe parcursul colonoscopiilor in care se realizeaza polipectomie, riscul complicatiilor este mai mare, cu toate ca nu este intalnit frecvent. Una dintre cele mai serioase complicatii care poate surveni dupa colonoscopie este sindromul post-polipectomie. Acest sindrom apare din cauza potentialelor arsuri ale intestinului, produse in momentul rezecarii polipului. Aceasta este o complicaie rara, in care pacientii fac febra si prezinta durere abdominala. In situatia in care acest sindrom apare, el este tratat intravenos pentru hidratare, calmare a durerii si pentru administrare antibiotice, iar pacientul trebuie sa se odihneasca.
Un alt risc al colonoscopiilor este reprezentat de infectiile intestinale, aparut insa foarte rar. Colonul nu este un mediu steril, intrucat o multitudine de bacterii traiesc la acest nivel si asigura functia intestinala, insa ele sunt fiziologice, deci riscul de infectie este foarte mic. Infectiile pot aparea in timpul biopsiilor cand este indepartat prea mult tesut si bacteriile patrund in zone in care nu ar trebui sa fie sau in cazul in care mucoasa colonica este perforata si bacteriile ajung in cavitatea abdominala. Un alt mod de aparitie a infectiei este prin transmitere intre pacienti, atunci cand colonoscopul nu este curatat si sterilizat corect intre utilizari, cu toate ca acest risc este foarte mic.
Riscuri minore asociate cu colonoscopia sunt: ameteli, varsaturi, alergii la sedative. In situatia in care medicatia este administrata intravenos, se poate ca vena sa fie iritata sau chiar sa se sparga. Cele mai multe iritatii locale ale venei se soldeaza cu o usoara tumefactie locala care dureaza cateva zile, dupa care trece. Cu toate ca aceste complicatii sunt minore, riscul aparitiei acestora este mic, chiar sub 1 %.
S-au descris situatii de-a dreptul exceptionale cand poate aparea explozie intracolonica.
In ciuda faptului ca majoritatea complicatiilor aparute dupa efectuarea unei colonoscopii sunt rare, este important ca pacientii sa recunoasca semnele timpurii ale unor posibile complicatii; acestea includ: durere abdominala, febra si rectoragii (mai mult de jumatate de cana).
Colonoscopia reduce riscul de cancer prin prevenirea dezvoltarii unor cancere de colon pe partea stanga. Acesti polipi colonici sau cancere timpurii ar fi putut fi tratati pe parcursul unei sigmoidoscopii. Colonoscopia este relativ riscanta, cu 5 pacienti din 1.000 care dezvolta complicatii severe. Pentru a preveni moartea din cauza cancerului, este necesar sa se realizeze o multitudine de colonoscopii, insa perforatia apare ka aproximativ 1 din 1000 de proceduri.
Intrucat polipii necesita in general aproximativ 10-15 ani pentru a se maligniza, in cazul unui pacienti cu risc mediu de cancer colorectal, ghidurile de specialitate recomanda efectuarea unei noi colonoscopii la o distanta de zece ani fata de precedenta. In cazul pacientilor cu risc crescut, aceasta recomandare nu se mentine, precum nu se mentine nici in cazul pacientilor care prezinta simptome de cancer colorectal.
Colonoscopia nu este recomandata pacientilor cu varsta peste 75 de ani deoarece in cazul acestor pacienti cu trei sau mai multe probleme de sanatate semnificative (precum dementa, insuficienta cardiaca s.a.), se considera ca nu mai traiesc suficient de mult incat sa dezvolte cancer colorectal.
Colonoscopia poate indeparta polipi mai mici de un milimetru. Odata indepartat un polip, poate fi studiat cu ajutorul unui microscop pentru a determina daca este precanceros sau nu.
Colonscopia este similara sigmoidoscopiei, diferenta constand in partea de colon care este examinata. Colonoscopia permite examinarea portiunii distale (apriximativ 600 mm) a colonului, care ar putea fi suficient, intrucat studiile au aratat ca beneficiile supravietuirii oferite de colonoscopie sunt limitate la detectarea leziunilor canceroase la nivelul portiunii distale.
Societatea Americana pentru Cancer a elaborat „Ghidul de detectare timpurie a cancerului” in care recomanda ca incepand cu varsta de 50 de ani, atat in cazul pacientilor de sex masculin cat si in cel al celor de sex feminin, sa se urmeze unul din programele de screening in gasirea polipilor de colon si cancerului colorectal: sigmoidoscopie flexibila la fiecare cinci ani sau colonoscopie la fiecare zece ani sau contrast bariu-dublu la fiecare cinci ani sau colonografie CT (colonoscopie virtuala) la fiecare cinci ani.
Sigmoidoscopia este folosita adesea in scop de screening pentru o colonoscopie intreaga, adesea realizata in conjunctie cu test de sangerare oculta. Aproximativ 5 % dintre pacientii care fac acest screening necesita colonoscopie.
Colonoscopia virtuala, care utilizeaza imaginea 2D si 3D reconstruita din scanari CT sau din scanari IRM, este o metoda non-invaziva, cu toate ca nu este standard si se afla inca sub investigatie in ceea ce priveste abilitatile de diagnostic. Un alt aspect este cel referitor la faptul ca aceasta nu permite manevre terapeutice precum indepartarea polipului/tumorii, biopsia sau vizualizarea tumorilor mai mici de cinci milimetri. Daca un polip este detectat prin intermediul colonografiei CT, ramane necesara efectuarea unei colonoscopii standard.
Colonoscopia nu este recomandata in cazul pacientilor cu colita ulcerativa sau boala Crohn, pentru a se evita perforatia colonului.
Indicatii
Semne care ar putea sugera necesitatea unei colonoscopii sunt: hemoragii gastro-intestinale, schimbari bruste in scaunul pacientului sau suspectarea unei malignitati. Colonoscopiile sunt adesea utiizate pentru diagnosticarea cancerului de colon, dar sunt utilizate frecvent si pentru diagnosticarea afectiunilor inflamatorii intestinale. In cazul pacientilor varstnici (fara a fi o regula, putand aparea si la tineri insa cu o frecventa mai mare in cazul varstnicilor) o scadere brusca, inexplicabila a hematocritului este un indice care cere investigarea prin colonoscopie, de obicei in asociere cu o esofagogastroduodenoscopie, chiar daca nu s-a constatat sange in scaun.Tesul de sangerare oculta este un test rapid care poate fi realizat pentru a urmari urmele microscopice din scaun. Un test pozitiv este aproape intotdeauna o indicatie pentru realizarea unei colonoscopii. In cele mai multe cazuri rezultatul pozitiv este datorat hemoroizilor. Totusi poate fi vorba si despre o diverticuloza, boala inflamatorie intestinala (boala Crohn, colita ulcerativa), cancer de colon sau polipi. Totusi polipectomia a devenit o rutina ca parte a colonoscopiei, permitand indepartarea rapida si simpla a polipilor fara interventie chirurgicala.
Repetarea testarilor de screening este programata tinand cont de rezultatele obtinute initial, cu o revenire la cinci sau zece ani in cazul colonoscopiilor cu rezultat normal. Pacientii cu istoric familial de cancer de colon sunt in general investigati pentru prima data in timpul adolescentei. Printre pacientii care au o colonoscopie initiala care nu evidentiaza niciun polip, riscul de dezvoltare a unui cancer colorectal in urmatorii cinci ani este foarte mic. Astfel, nu este necesar pentru acesti pacienti sa faca o alta colonoscopie mai devreme de cinci ani de la ultimul screening.
Societatile medicale recomanda colonoscopie in scop de screening la fiecare zece ani incepand cu varsta de 50 de ani in cazul adultilor fara riscuri crescute de cancer colorectal. Cercetarile demonstreaza ca riscul de cancer este scazut pentru zece ani daca o colonoscopie de inalta calitate nu detecteaza cancer, deci testele in acest sens sunt indicate la fiecare zece ani.
Pregatire
Colonul trebuie sa fie golit de materii fecale pentru ca testul sa poata fi realizat corect. Timp de una-trei zile pacientul trebuie sa consume alimente slabe in fibre sau dieta lichida (suc de mere, limonada, carne de pui pisata s.a.; este foarte important ca pacientul sa fie hidratat. Nu se recomanda consumul de suc de portocale, prune, sau lapte.In ziua dinaintea colonoscopiei, pacientului i se da un preparat laxativ (ex: Fortrans) diluat in cantitate mare de lichid sau i se poate face o clisma.
In dimineata zilei dinaintea colonoscopiei, se combina patru plicuri de Fortrans in patru litri. Aceasta intreaga cantitate de lichid trebuie consumata pana la sfarsitul zilei.
Tinand cont de faptul ca scopul acestui preparat este de a goli colonul de continut, pacientul trebuie sa fie acasa sau la spital si sa aiba acces la toaleta. Este recomandat ca pacientul sa utilizeze servetele umede hidratante, intrucat zona anusului se poate irita.
Medicul ar putea recomanda pacientului sa sara peste dozele de aspirina sau a medicamentelor cu continut de aspirina precum salicilati, ibuprofen sau medicamente similare, cu zece zile inainte de procedura, pentru a evita riscul de sangerare daca se realizeaza o polipectomie in timpul procedurii. Inaintea procedurii se recomanda efectuarea analizelor de sange.
Pe parcursul procedurii pacientul este adesea sedat intravenos, cu agenti precum fentanil sau midazolam. In ciuda faptului ca meperidina (Demerol) ar putea fi utilizata ca alternativa la fentanil, din cazua unor aspecte se recomanda ca acesta sa fie medicatie de linia a doua pentru sedare. O persoana obisnuita va primi o combinatie a acestor doua medicamente (fentanil, midazolam), de obicei intre 25-100 micrograme intravenos. Practicile de sedare variaza in functie de medic si de situatie. Exista anumiti medici care nu considera utila sedarea.
Exista medici care lucreaza cu metode alternative precum oxidul nitric si propofol, care au atat avantaje cat si dezavantaje privind timpul de revenire (in mod special durata amneziei dupa terminarea procedurii), experienta pacientului si gradul de supraveghere necesar pentru o administrare sigura.
Acest tip de sedare se numeste „amnezia amurgului”. In cazul anumitor pacienti, aceasta metoda nu este eficienta intru totul, acestia ramanand constienti pe parcursul procedurii si putand urmari pe monitor tot ceea ce se intampla. Inlocuirea propofolului cu midazolam, care ofera o recuperarea mai rapida pacientului, este uzuala insa necesita monitorizarea atenta a functiei respiratorii.
Exista studii de meta-analiza care demonstreaza efectele benefice ale muzicii, aceasta imbunatatind considerabull tolerabilitatea la procedura.
Procedura de colonoscopie
Primul pas consta de obicei in examinarea rectala, pentru analizarea tonusului sfincterului si pentru a determina daca pregatirea a fost realizata corect. Endoscopul este ulterior trecut prin anus in rect, colon (colon sigmoid, colon descendent, colon transvers, colon ascendent, cec) si ultimul este ileonul terminal.Endoscopul are un varf mobil si multiple canale pentru instrumentar, aer, suctiune si lumina. Intestinul este ocazional insuflat cu aer pentrua maximiza vizibilitatea, procedura care il face pe pacient sa aiba senzatia miscarii intestinale. De foarte multe ori, prin intermediul colonoscopiei se preleva biopsii pentru histologie. Exista si posibilitatea unei „cromoscopii” in care se foloseste o vopsea de contrast (precum carmin indigo) este pulverizata prin endoscop in peretele intestinal, cu scopul de a vizualiza orice anormalitate in morfologia mucoasei.
Endoscopul avanseaza pana la nivelul jonctiunii la nivelul careia se intalnessc colonul si intestinul subtire (cecul) in aproximativ zece minute in 95% din cazuri. Din cauza miscarilor stranse si redundantei in zone ale colonului care nu sunt fixate, se pot forma bucle in care avansarea endoscopului produce un efect de retragere a varfului endoscopului. Aceste bucle rezulta de cele mai multe ori in disconfort datorat intinderii colonului si mezenterului sau. Manevrele de reducere sau indepartare a acestor bucle includ tragerea endoscopului in spate in timp ce instrumentul se roteste. Schimbarea pozitiei corpului si suportul abdominal prin presiune externa cu palmele pot fi o alternativa a primei metode, care ar putea indrepta endoscopul, permitandu-i sa avanseze.
Exista situatii mai rare cand din cauza acestor bucle, procedura nu poate fi finalizata. Folosirea instrumentelor alternative imbunatateste tehnica (colonoscop pediatric, enetroscop de impingere si variante de endoscop gastro-intestinal).
In scop de screening, se realizeaza adesea o inspectie vizuala mai apropiata cu retragerea endoscopului in 20-25 minute. Din cauza unor multiple situatii in care leziuni canceroase nu au fost identificate, s-a insistat asupra importantei acestei investigatii suplimentare.
Leziunile suspecte ar putea fi cauterizate, tratate cu lumina laser sau incizate cu ajutorul unui fir electric in scopul biopsiei sau polipectomiei prin indepartare totala. Se pot injecta medicamente, in general cu scopul de a controla sangerarea. In general, procedura dureaza 20-30 de minute, in functie de indicatie si de ceea ce se gaseste la examinare. In cazul unor multiple polipectomii sau biopsii, procedura ar putea dura mai mult. Un alt aspect care ar putea modifica durata procedurii este variatia anatomica.
Dupa procedura, in general e necesara o scurta perioada de revenire pentru ca efectul sedativului sa treaca. In cele mai multe cazuri de sedare, se recomanda ca pacientul sa fie acompaniat urmatoarele ore dupa interventie.
O complicatie frecventa a procedurii este una minora si anume flatulenta sau usoara durere, datorate insuflarii aerului in timpul colonoscopiei.
Un avantaj al colonoscopiei fata de radiografie sau alte teste putin invazive, este abilitatea de a realiza interventii terapeutice in timpul investigatiei.
Un polip este o excrescenta a tesutului care poate evolua intr-un cancer. Daca se gaseste un polip, acesta poate fi indepartat prin multiple tehnici.
Pasii parcursi in eliminarea unui polip sunt urmatorii:
- se identifica polipul
- se injecteaza o solutie sterila sub polip pentru a-l indeparta de tesuturile profunde
- se indeparteaza polipul partial
- se indeprteaza total polipul
Durerea asociata cu colonoscopia nu este produsa de insertia scopului, ci mai degraba de inflatia cu aer a colonului, necesara pentru realizarea inspectiei. Instrumentul este un tub flexibil, lung de un cm in diametru. Durerea asociata cu colonoscopia este adesea descrisa ca fiind inconfortabila si arzatoare.
Colonul are o structura ondulata, „zbarcita”, asemanator unui acordeon, avand o suprafata larga necesara pentru digestie.
Pentru a inspecta suprafata, medicul umfla colonul cu ajutorul unui compresor pentru a-l deplisa. Stomacul, intestinele si colonul sunt in stransa legatura cu creierul, prin semnale complexe hormonale. Functia obisnuita a colonului este de a digera alimentele si de a regla flora intestinala. Bacteriile daunatoare pot produce gaz. Colonul are senzori de distensie care anunta daca exista gaz care impinge peretii colonici, iar pacientul resimte o senzatie de ameteala, aparuta in urma colaborarii colonului cu creierul.
Medicii recomanda in general fie o anestezie generala, fie una partiala, sedativa, cu scopul de a anula sau a diminua constientizarea pacientului asupra durerii sau disconfortului sau de a ameliora senzatiile pe care procedura le da. Odata ce colonul este inflat, medicul insepcteaza cu scopul, in timp ce acesta este tras usor inapoi. Daca se gasesc polipi, acestia sunt rezacati pentru realizarea ulterioara a unei biopsii.
Exista o categorie de medici care prefera sa realizeze aceasta procedura cu pacientii anesteziati total, intrucat li se ofera posibilitatea unei examinari lejere si atente. Anestezia prin sedare (de exemplu cu Dormicum) este mai sigura decat anestezia generala si permite pacientilor sa efectueze comenzi simple, fara a simti insa durerea. Din aceste considerente, este cel mai recomandat ca procedura sa se realizeze sub o astfel de anestezie. Sunt peste zece milioane de oameni care necesita colonoscopii anual, iar dintre acestia sunt destul de multi care nu o fac de teama procedurii in sine.
In foarte multe spitale, colonoscopia se realizeaza fara anestezie. Aceasta varianta prezinta avanatajele sale: pacientul isi poate modifica pozitia pentru a-l ajuta pe doctor sa examineze cu atentie fiecare zona suspecta, se reduce timpul necesar refacerii post-interventie si se reduc de asemenea si efectele adverse. In ciuda faptului ca exista un disconfort resimtit in momentul in care colonul este umplut cu aer, nu este vorba in general despre o durere in adevaratul sens al cuvantului, iar acest disconfort trece destul de repede. Pacientii pot pleca acasa pe picioarele lor, fara a resimti ameteala sau confuzie.
Au fost realizate numeroase studii publicate in analele medicinei interne, dintre care unul publicat in anul 2009 care a demonstrat ca screeningul realizat prin colonoscopie previne moartea a aproximativ doua treimi din pacienti prin cancere colorectale pe partea stanga a colonului, insa nu se asociaza cu o reducere semnificativa a mortii prin cancere colorectale pe partea dreapta.
Acest studiu a examinat pacienti cu cancer de colon diagnosticati intre anii 1996 si 2001 care au decedat din cauza acestui cancer in 2003 si din acest motiv au studiat colonoscopiile realizate in anii 1990, intrucat tehnica continua sa evolueze, colonoscopiile mai recente ar putea fi mai eficiente. Rezultatul studiului, pe scurt, a aratat o scadere de aproximativ 37% a ratei de deces prin cancer colorectal, cu o reducere semnificativ mai mica in cazul colonoscopiilor incomplete.
In anul 2011 un alt studiu in acest sens a fost publicat. Acesta a demonstrat ca in cazul pacientilor care au facut colonoscopii in ultimii zece ani, riscul de cancer timpuriu si avansat a fost redus cu aproximativ 50%. Un risc mai mic de cancer colorectal s-a evidentiat atat in cazul cancerului de pe partea stanga a colonului (mai aproape de anus, fiind astfel mai usor de abordat si examinat pe parcursul colonoscopiei) cat si in cazul cancerului de pe partea dreapta a colonului.
Care sunt riscurile colonoscopiei?
Aceasta procedura are un risc scazut de complicatii majore, estimat undeva la 0,35%. In acest sens s-au realizat studii careau aratat ca 5 din 1.000 de colonoscopii se soldeaza cu complicatii majore, comparativ cu 0,8 din 1.000 de colonoscopii fara biopsii sau polipectomii si o rata de 7 din 1.000 in cazul colonoscopiilor cu biopsii si/sau polipectomii. Exista insa cercetatori si medici care infirma aceste valori, considerandu-le exagerat de mari.Rata complicatiilor este in relatie de directa proportionalitate cu medicul care o realizeaza si institutia in care se realizeaza si cu multi alti factori.
Cea mai serioasa complicatie care poate aparea este perforatia gastro-intestinala, care este amenintatoare de viata si necesita interventie chirurgicala urgenta. In anul 2003 s-a efectuat un studiu pe 25.000 de pacienti care a demonstrat existenta unei rate de aproximativ 0,2% pentru perforatii si o rata de 0,006% pentru deces din 84.000 de pacienti. Studii mai recente (anul 2006, anul 2009) au evidentiat o rata de perforatie de 0,082 - 0,9%. Asociata cu perforatia sau colonoscopia a fost si apendicita in anumite rapoarte din Italia, Marea Britanie sau Korea.
Potrivit unui alt studiu publicat in Analele Medicinei Interne, intins pe o perioada de 35 ani (intre anii 1966-2001), cele mai severe complicatii ale colonoscopiei sunt perforatia in 0,029 - 0,72% din cazuri, hemoragii severe in 0,2-2,67% din cazuri si moartea in 0,003 - 0,03% din cazuri.
O analiza ulterioara (in anul 2003) a riscurilor relative ale sigmoidoscopiei si colonoscopiei a demonstrat ca riscul de perforatie dupa o colonoscopie este de aproximativ doua ori mai mare decat in cazul sigmoidioscopiei, aceasta diferenta fiind datorata segmentului mai mare analizat de colonoscopie.
Complicatiile precum sangerarile pot fi tratate imediat in timpul procedurii prin cauterizarea prin intermediul instrumentului. sangerari intarziate ar putea aparea la locul indepartarii polipului chiar dupa o saptamana de la realizarea procedurii si in acest caz se poate recomanda repetarea procedurii cu scopul de tratare a locului de sangerare. Aceasta complicatie este rara dar chiar mai rar decat atat se poate produce ruptura splenica din cauza adeziunilor dintre colon si splina.
Alte complicatii asociate cu colonoscopia se datoreaza anesteziei: complicatii cardio-pulmonare precum hipotensiune arteriala, scaderea brusca a saturatiei de oxigen, dar aceste complicatii sunt corectate rapid. Anestezia poate creste riscul dezvoltarii cheagurilor de sange cu posibilitatea aparitiei unui embolism pulomanr sau tromboza venoasa profunda. In situatii foarte rare, pot aparea evenimente cardio-pulmonare severe precum infarct miocardic, stop cardiac sau chiar moarte. Aceste complicatii sunt extrem de rare cu exceptia situatiei in care pacientii au diferite boli, asociind astfel o multitudine de factori de risc. Mai exista si posibiitatea instalarii comei, asociata cu anestezia, insa in cazuri deosebit de rare.
Colonoscopiile virtuale au riscuri asociate cu expunerea la radiatii.
In general inainte de colonoscopie se folosesc laxative, iar acestea ar putea produce deshidratare severa. De aceea, pacientii trebuie sa bea cantitati mari de fluide in ziua pregatirii pentru colonoscopie. Pierderea electrolitilor si deshidratarea reprezinta un risc potential producator de moarte. In cazuri rare, deshidratarea severa poate duce la leziuni renale sau insuficienta renala.
Atat pregatirea pentru colonoscopie cat si procedura in sine pot produce inflamatia intestinelor si diaree sau chiar obstructie intestinala.
Pe parcursul colonoscopiilor in care se realizeaza polipectomie, riscul complicatiilor este mai mare, cu toate ca nu este intalnit frecvent. Una dintre cele mai serioase complicatii care poate surveni dupa colonoscopie este sindromul post-polipectomie. Acest sindrom apare din cauza potentialelor arsuri ale intestinului, produse in momentul rezecarii polipului. Aceasta este o complicaie rara, in care pacientii fac febra si prezinta durere abdominala. In situatia in care acest sindrom apare, el este tratat intravenos pentru hidratare, calmare a durerii si pentru administrare antibiotice, iar pacientul trebuie sa se odihneasca.
Un alt risc al colonoscopiilor este reprezentat de infectiile intestinale, aparut insa foarte rar. Colonul nu este un mediu steril, intrucat o multitudine de bacterii traiesc la acest nivel si asigura functia intestinala, insa ele sunt fiziologice, deci riscul de infectie este foarte mic. Infectiile pot aparea in timpul biopsiilor cand este indepartat prea mult tesut si bacteriile patrund in zone in care nu ar trebui sa fie sau in cazul in care mucoasa colonica este perforata si bacteriile ajung in cavitatea abdominala. Un alt mod de aparitie a infectiei este prin transmitere intre pacienti, atunci cand colonoscopul nu este curatat si sterilizat corect intre utilizari, cu toate ca acest risc este foarte mic.
Riscuri minore asociate cu colonoscopia sunt: ameteli, varsaturi, alergii la sedative. In situatia in care medicatia este administrata intravenos, se poate ca vena sa fie iritata sau chiar sa se sparga. Cele mai multe iritatii locale ale venei se soldeaza cu o usoara tumefactie locala care dureaza cateva zile, dupa care trece. Cu toate ca aceste complicatii sunt minore, riscul aparitiei acestora este mic, chiar sub 1 %.
S-au descris situatii de-a dreptul exceptionale cand poate aparea explozie intracolonica.
In ciuda faptului ca majoritatea complicatiilor aparute dupa efectuarea unei colonoscopii sunt rare, este important ca pacientii sa recunoasca semnele timpurii ale unor posibile complicatii; acestea includ: durere abdominala, febra si rectoragii (mai mult de jumatate de cana).
Colonoscopia reduce riscul de cancer prin prevenirea dezvoltarii unor cancere de colon pe partea stanga. Acesti polipi colonici sau cancere timpurii ar fi putut fi tratati pe parcursul unei sigmoidoscopii. Colonoscopia este relativ riscanta, cu 5 pacienti din 1.000 care dezvolta complicatii severe. Pentru a preveni moartea din cauza cancerului, este necesar sa se realizeze o multitudine de colonoscopii, insa perforatia apare ka aproximativ 1 din 1000 de proceduri.
Intrucat polipii necesita in general aproximativ 10-15 ani pentru a se maligniza, in cazul unui pacienti cu risc mediu de cancer colorectal, ghidurile de specialitate recomanda efectuarea unei noi colonoscopii la o distanta de zece ani fata de precedenta. In cazul pacientilor cu risc crescut, aceasta recomandare nu se mentine, precum nu se mentine nici in cazul pacientilor care prezinta simptome de cancer colorectal.
Colonoscopia nu este recomandata pacientilor cu varsta peste 75 de ani deoarece in cazul acestor pacienti cu trei sau mai multe probleme de sanatate semnificative (precum dementa, insuficienta cardiaca s.a.), se considera ca nu mai traiesc suficient de mult incat sa dezvolte cancer colorectal.
Data actualizare: 20-02-2014 | creare: 17-12-2012 | Vizite: 52043
Bibliografie
1."Colonoscopia", https://www.medicinenet.com/colonoscopy/article.htm2."Colonoscopia", https://en.wikipedia.org/wiki/Colonoscopy
3."Colonoscopia", https://www.nlm.nih.gov/medlineplus/ency/article/003886.htm
©
Copyright ROmedic: Articolul se află sub protecția drepturilor de autor. Reproducerea, chiar și parțială, este interzisă!